Giungeva presso il PS del nostro nosocomio un uomo di 48 anni lamentando astenia profusa e palpitazioni associate ad episodio lipotimico con sensazione di oppressione precordiale. Al triage i parametri vitali erano nei limiti della norma e alla valutazione obiettiva cardio-toracica non si evidenziavano criticità di rilievo. Tuttavia, indagando più nel dettaglio, in anamnesi emergeva storia di familiarità per morte cardiaca improvvisa (fratello). Il paziente veniva sottoposto a monitoraggio telemetrico e si inviavano gli esami ematochimici di routine che mostravano un lieve rialzo della Troponina I (66 pg/mL), emocromo e indici di flogosi nella norma. Durante l’osservazione in sala rossa, improvviso episodio di tachicardia ventricolare sostenuta [fig 1] con instabilità emodinamica che veniva prontamente trattato con singolo DC shock a 200 J.

Fig 1. ECG in Pronto Soccorso. Tachicardia ventricolare sostenuta
Al ripristino del ritmo sinusale si evidenziava blocco di branca destra con frequenti battiti ectopici ventricolari monomorfi in trigeminismo.
Veniva eseguito un eco fast con evidenza di ipertrofia ventricolare sinistra con lieve riduzione della funzione sistolica globale (FE 50%) e della funzione contrattile del ventricolo destro.
Nel sospetto di una sindrome coronarica acuta complicata da un’aritmia maligna veniva immediatamente attivata la sala di emodinamica. L’esame coronarografico [Fig 2] mostrava tuttavia un albero coronarico indenne da stenosi significative.

Fig. 2: Studio coronarografico con assenza di lesioni critiche
Il paziente, in considerazione della storia clinica, veniva inviato in UTIC per il monitoraggio intensivo dei parametri vitali e per il prosieguo dell’iter diagnostico terapeutico.
Veniva pertanto ripetuto un ecocardiogramma che confermava la presenza di un ventricolo sinistro non dilatato, con moderata ipertrofia del SIV e conservata funzione sistolica globale in assenza di chiari deficit della cinesi segmentaria (FE 50-55%) ed in assenza di anomalie valvolari. Venivano eseguiti esami specifici del pannello virale e auto-anticorpale volti ad indagare eventuali infezioni/malattie autoimmunitarie, con esito negativo e veniva programmata una risonanza magnetica cardiaca. L’esame evidenziava un’ipocinesia della parete infero-laterale basale assottigliata e della parete inferiore medio-basale del ventricolo sinistro con lieve riduzione della funzione sistolica globale (FE 52%).

3a. 3b.
Fig 3a: Cardio RMN. All’acquisizione T2w ipertintensità subepicardica con estensione al pericardio; Fig 3b: nelle acquisizioni DE, iperintensità inframiocardica con coinvolgimento transmurale
Inoltre, nelle acquisizioni T2 pesate [Fig 3a] si evidenziava IPERINTENSITA’ INFRAMIOCARDICA della parete infero-laterale basale e SUBEPICARDICA della parete inferiore medio-basale con estensione al PERICARDIO. Nelle acquisizioni Delayed enhancement [Fig 3b] appariva un’iperintensità inframiocardica della parete antero-laterale basale e infero-laterale con coinvolgimento transmurale a quest’ultimo livello; subepicardica della parete inferiore medio-basale; della porzione infero-laterale del pericardio limitrofo. Le conclusioni propendevano dunque per reperti sospetti per ALTERAZIONI FLOGISTICHE DEL PERICARDIO E DEL MIOCARDIO in fase subacuta.
Si iniziava pertanto una terapia di supporto con ACE inibitori e Beta-bloccanti, continuando il monitoraggio telemetrico che mostrava, in quarta giornata dall’esordio, un episodio di tachicardia ventricolare non sostenuta. In considerazione dell’evoluzione clinica e della giovane età del paziente si decideva di indagare ulteriormente il quadro, eseguendo uno studio elettrofisiologico.
Alla stimolazione programmata in sede del tratto efflusso ventricolare destro con singolo extrastimolo, si induceva una tachicardia ventricolare sostenuta monomorfa a blocco di branca sinistra ad asse inferiore non responsiva ad overdrive ed interrotta dopo 3 shock a 200 J. Si impostava terapia con amiodarone endovena e si inviava nuovamente il paziente in unità di terapia intensiva coronarica dove, improvvisamente, recidivava episodio di tachicardia ventricolare sostenuta con instabilità emodinamica trattata con nuovo DC shock a 200 J.
Considerato il reperto anamnestico, il burden aritmico e i reperti strumentali sospetti per alterazioni flogistiche del pericardio e del miocardio, è stato avanzato il sospetto di «hot phase» di cardiomiopatia aritmogena da possibile mutazione della desmoplachina (DSP). Si iniziava terapia corticosteroidea ad alte dosi con evidenza nei giorni di degenza a seguire di riduzione del burden aritmico e con beneficio clinico.
In considerazione della possibile transitorietà del rischio aritmico alla luce della risposta antiaritmica alla terapia antinfiammatoria e della giovane età del paziente, si era inizialmente pensato all’utilizzo del defibrillatore indossabile. Tuttavia, in considerazione della familiarità per morte improvvisa e della storia clinica, alla fine si decideva, in accordo con il paziente di procedere ad impianto di ICD Bicamerale in prevenzione secondaria. Si è avviato, inoltre, l’iter di counselling genetico per l’esecuzione del test genetico per la ricerca delle mutazioni responsabili della cardiomiopatia aritmogena (in corso di analisi).
Dopo alcuni giorni il paziente veniva pertanto dimesso in buone condizioni di stabilità clinica.
DISCUSSIONE
La cardiomiopatia aritmogena (ACM) è una malattia
genetica del muscolo cardiaco caratterizzata dalla sostituzione di miocardio ventricolare con tessuto fibroadiposo. Originariamente era nota come “cardiomiopatia aritmogena del ventricolo destro” (ARVC) per definire una condizione che colpiva in modo particolare il ventricolo destro (RV) e predisponeva ad aritmie ventricolari potenzialmente fatali,
Tuttavia le indagini autoptiche, gli studi genotipo-fenotipo e l’utilizzo della risonanza magnetica cardiaca con mezzo di contrasto hanno dimostrato come la sostituzione fibroadiposa del miocardio fosse solo il tratto distintivo della patologia e come potesse interessare il miocardio di entrambi i ventricoli, guadagnandosi la denominazione di “cardiomiopatia aritmogena” (ACM).
L’attuale definizione di ACM differisce sostanzialmente da quella fornita dalla dichiarazione di consenso degli esperti del 2019 approvata dalla Heart Rhythm Society (HRS) e comprende fenotipi principali: il fenotipo con coinvolgimento predominante del ventricolo destro e assenza di anomalie del ventricolo sinistro (variante “dominante-destra”); la variante fenotipica caratterizzata da un coinvolgimento uguale di entrambi i ventricoli (biventricolare); e la variante fenotipica caratterizzata da un coinvolgimento predominante del ventricolo sinistro (dominante-sinistra), definita anche “cardiomiopatia aritmogena del ventricolo sinistro” (ALVC).
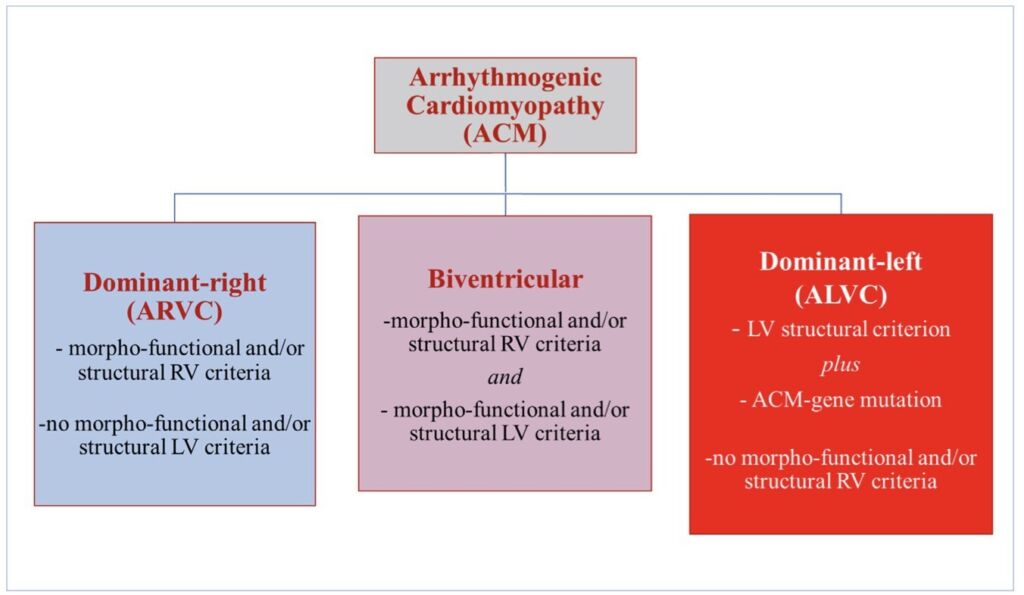
Fig 4. L’attuale definizione di ACM; Corrado D, Basso C. Heart 2022;108:733–743
La diagnosi si avvale di un documento di consenso internazionale di esperti del 2020 che ha introdotto criteri diagnostici specifici per il fenotipo LV, incluse specifiche mutazioni di geni che codificano per proteine desmosomiali cardiache come la il fosfolambano (PLN) e la desmoplachina (DSP).
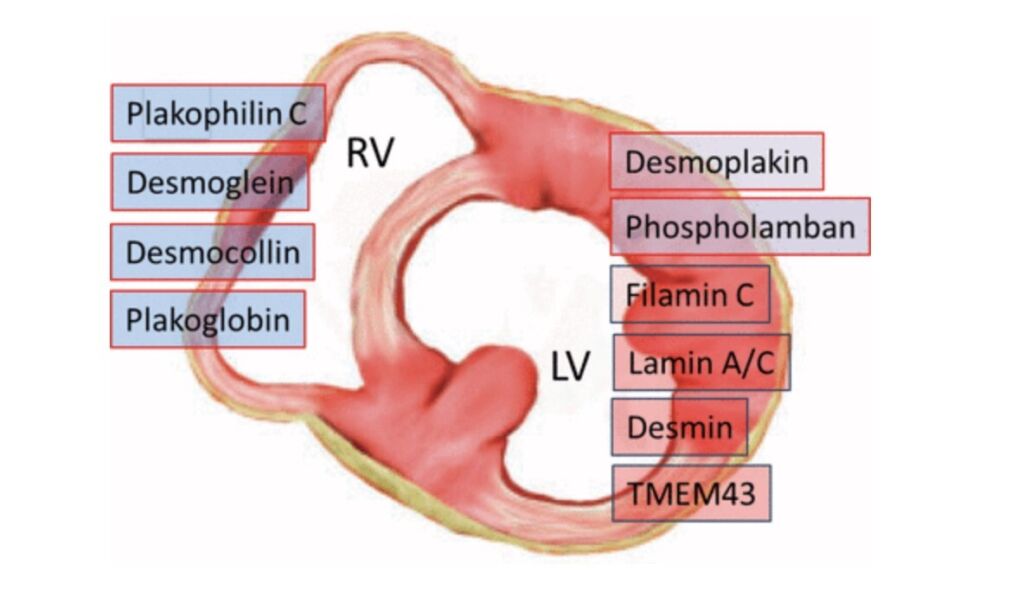
Fig 5. Principali mutazioni genetiche e correlazione genotipo-fenotipo. Corrado D, Basso C. Heart 2022;108:733–743
In particolare le mutazioni della desmoplachina (DSP) sono state associate a un fenotipo peculiare caratterizzato da episodi recidivanti di insulto miocardico acuto (dolore toracico con aumento della troponina in presenza di coronarie epicardiche indenni da stenosi significative, “fasi hot”), fibrosi del ventricolo sinistro indotta da “burst”, disfunzione sistolica progressiva ed elevata incidenza di aritmie ventricolari maligne (con una prognosi peggiore di questi pazienti).
Queste forme spesso rimangono misconosciute e vengono diagnosticate come miocardite acuta.
Considerando le importanti implicazioni clinico-terapeutiche che ne conseguono, la cardiomiopatia da DSP dovrebbe essere sempre considerata nella diagnosi differenziale delle sindromi infiammatorie acute del miocardio, come la miocardite o la sarcoidosi per una migliore stratificazione prognostica del paziente.