Un ragazzo di 20 anni accede al Pronto Soccorso di un ospedale spoke per recente comparsa di dispnea a riposo (“New York Heart Association” IV). Interrogato, riferisce astenia e tosse secca da circa due mesi. Dal raccordo anamnestico si evince un’abitudine tabagica attiva ed un’obesità di primo grado; negativa risulta invece l’anamnesi familiare per patologie cardiovascolari o morte improvvisa.
All’esame obiettivo il paziente si presenta ipoteso e tachicardico, con lieve desaturazione in aria ambiente. Sono presenti segni di ipoperfusione, edemi declivi, turgore giugulare, crepitazioni toraciche bibasali (Killip 3), toni parafonici e tachicardici con soffio sistolico puntale. All’ECG presenza di tachicardia sinusale senza altre alterazioni degne di rilievo.
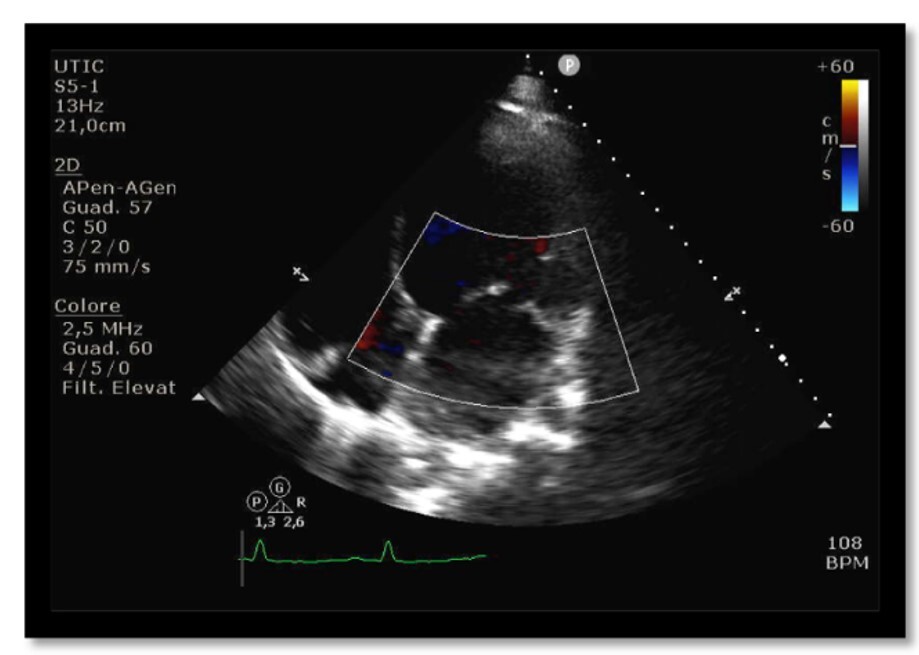
All’ecocardiogramma si evidenzia severa dilatazione e depressione della funzione di pompa biventricolare per ipocinesia diffusa (FE stimata 15%), ed una insufficienza mitralica funzionale di grado moderato (figura 1).
Viene effettuata una risonanza magnetica cardiaca, la quale conferma la severa dilatazione e disfunzione biventricolare, con un’area di late enhancement giunzionale anteriore (Figura 2). Per la comparsa di numerosi episodi di tachicardia ventricolare non sostenuta il paziente viene trasferito presso il nostro centro, dove viene sottoposto ad una terapia diuretica endovenosa ad alte dosi con progressivo miglioramento del compenso emodinamico.

Per escludere un interessamento coronarico si effettua una coronarografia ed un cateterismo destro/sinistro.

Si riscontra un quadro coronarografico indenne da lesioni significative. Al cateterismo destro si osservano aumentate pressioni telediastoliche in ventricolo sinistro (20mmHg), pressione media in arteria polmonare di 33mmHg, wedge media di 24mmHg, resistenze vascolari polmonari di 1.83W ed un indice cardiaco ridotto (2,13ml/min/m2) (Figura 3). Contestualmente si esegue una biopsia endomiocardica con riscontro di cardiomiociti di differente dimensione (tra 16 e 23µ), con nuclei dismetrici e vacuoli citoplasmatici, rare cellule infiammatorie (linfomonociti CD3+ >7/mm2), assenza di necrosi miocitaria, spot di fibrosi sostitutiva ed infiltrazione adiposa in un frammento (Figura 4).

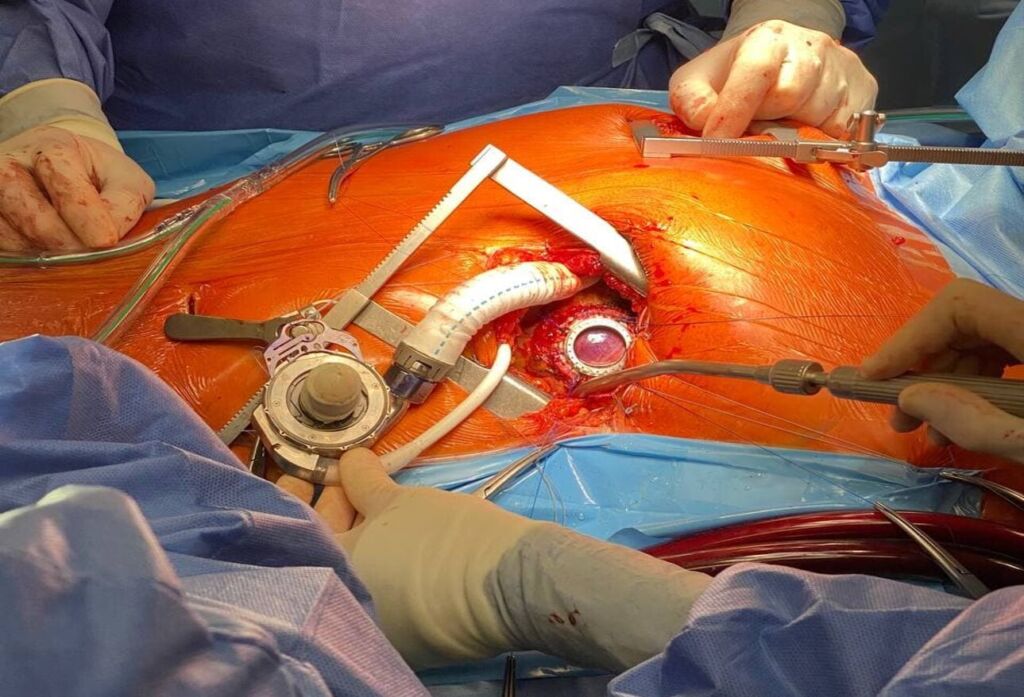
Sebbene la presenza di cellule infiammatorie possa suggerire la diagnosi di miocardite borderline, il basso numero di tali cellule e le estreme anormalità strutturali dei cardiomiociti permettono di deporre per una diagnosi di cardiomiopatia dilatativa primitiva. Nei giorni successivi si assiste ad un peggioramento delle condizioni emodinamiche, con dipendenza dal supporto inotropo, sviluppo di tachicardie ventricolari non sostenute ed aumento della quota di lattati all’emogasanalisi. Si rende quindi necessario impiantare un dispositivo di assistenza ventricolare. In particolare, si opta per un LVAD in considerazione della componente di ipertensione polmonare postcapillare isolata (Figura 5).
Il paziente viene quindi sottoposto ad impianto di dispositivo di assistenza ventricolare sinistra (L-VAD), cui segue un progressivo miglioramento del quadro emodinamico nei giorni successivi. A distanza di due settimane il paziente viene dimesso ed inserito in lista di attesa per trapianto cardiaco. Alle visite di controllo il paziente si è sempre mantenuto in uno stato di relativo benessere, senza riportare episodi di dispnea o astenia.
Discussione: Il caso clinico presenta tre principali snodi decisionali, riguardanti sia l’iter diagnostico che l’approccio terapeutico.
Il primo quesito riguarda il proseguo del percorso diagnostico. Considerate le condizioni cliniche ed i dati di imaging, le due principali ipotesi diagnostiche vertevano su una cardiomiopatia dilatativa o su una. miocardite. In accordo con le più recenti linee guida ESC sul management dello scompenso cardiaco, è comunque necessario indagare approfondire l’anatomia coronarica per escludere una eventuale eziologia ischemica (1). Trattandosi di un paziente con bassa probabilità pre-test di coronaropatia l’opzione più valida consisteva nell’esecuzione di una coronaro-TC. Tuttavia, considerata la severa disfunzione miocardica e la possibile evoluzione verso un quadro di scompenso cardiaco avanzato si è deciso di effettuare una coronarografia, associata ad un cateterismo cardiaco destro/sinistro. Inoltre, una biopsia endomiocardica risultava indicata in quanto vi era una elevata probabilità di una diagnosi specifica, soprattutto nel caso si fosse trattato di una miocardite (1).
Il secondo snodo decisionale riguarda la diagnosi definitiva. Infatti, la biopsia endomiocardica ha evidenziato un quadro istologico complesso, con caratteristiche sia di una forma infiammatoria, sia di una cardiomiopatia dilatativa primitiva. Da una parte, la presenza di CD3+ > 7/mm2 in assenza di necrosi deponeva per una forma di miocardite borderline (2). D’altra parte, le estese alterazioni miocitarie (dilatazione cellulare, nuclei dismetrici, vacuoli citoplasmatici) deponeva per una cardiomiopatia dilatativa. Dopo discussione collegiale assieme al team dell’anatomia patologica si decideva di considerare le alterazioni morfologiche preponderanti rispetto all’infiltrato infiammatorio. Pertanto, veniva posta diagnosi di cardiomiopatia dilatativa primitiva.
L’ultimo snodo decisionale riguarda l’iter terapeutico. Dopo un iniziale tentativo di ottimizzazione della terapia standard per lo scompenso cardiaco, il repentino peggioramento clinico ha delineato un quadro di scompenso avanzato (INTERMACS 3). In accordo con le direttive della Rete Nazionale Trapianti, a causa della scarsità di donatori è necessario considerare l’impianto di un LVAD come prima opzione terapeutica in caso di scompenso avanzato, salvo controindicazioni. Considerato il quadro di ipertensione polmonare postcapillare isolata, la disfunzione ventricolare destra è stata inquadrata come secondaria ad una disfunzione ventricolare sinistra e potenzialmente reversibile dopo impianto di LVAD. Tale decisione, seppur non scevra di rischi, si è risultata efficace. Infatti, alle visite di follow-up effettuate nell’anno successivo il paziente si è sempre mantenuto asintomatico ed in buon compenso emodinamico.
Bigliografia
- ESC Scientific Document Group. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2021; 42:3599-3726.
- Ammirati E et al. Management of Acute Myocarditis and Chronic Inflammatory Cardiomyopathy: An Expert Consensus Document. Circ Heart Fail. 2020; 13:e007405
- https://www.trapianti.salute.gov.it/img/